Mangrovia Blockchain Solutions dedica un ringraziamento a tutti i professionisti che ci hanno aiutato nella stesura di questo articolo, condividendo dati, informazioni, ma anche esperienze personali. La collaborazione è di fondamentale importanza per il lavoro portato avanti. Chiunque nel suo piccolo può contribuire alla nostra attività di ricerca volta ad aiutare il settore sanitario nel processo di digitalizzazione compilando il seguente questionario. I risultati raccolti verranno condivisi in forma anonima con tutti i partecipanti.
In piena emergenza, il carico di lavoro e le condizioni, la scarsità di mezzi, strumenti, strategie e la carenza di risorse umane hanno evidenziato le falle di un sistema sanitario obsoleto.
La recente pandemia sta facendo affiorare con sempre maggior drammaticità una serie di inefficienze legate alla gestione delle informazioni in ambito sanitario, rendendo di conseguenza sempre più ineludibile una radicale opera di rinnovamento dei modelli e degli strumenti adottati da operatori e pazienti nell’ambito della gestione dei dati, anche nei paesi più evoluti dal punto di vista tecnologico.
Non è d’altronde solo il dramma del Covid-19 ad aver reso strettamente necessario l’avvio immediato di una fase di trasformazione in chiave digitale della gestione documentale in ambito sanitario. Ulteriori fenomeni socio-economici più strutturali in atto ormai da decenni – come la riduzione degli investimenti pubblici, l’aumento dell’aspettativa di vita, l’elevata mobilità delle persone e la crescita delle informazioni acquisite nei processi di gestione sanitaria del paziente – hanno infatti già ampiamente messo in luce la necessità di adottare nuovi modelli digitalizzati.
Il quadro normativo in Italia: CEE e FSE
Rispetto al tema della gestione elettronica delle cartelle cliniche, ad esempio, il sistema politico ha tentato negli anni scorsi di imprimere un’accelerazione verso la digitalizzazione del sistema, recependo gli obiettivi dell’Unione Europea contenuti nell’Action Plan eHealth 2004. Ciò è avvenuto attraverso l’istituzione del Codice dell’Amministrazione Digitale (2005) e, successivamente, delle Cartelle Cliniche Elettroniche e del Fascicolo Sanitario Elettronico, con cui regioni e province autonome potessero unificare la raccolta dei dati e documenti digitali di tipo sanitario e sociosanitario dei pazienti, generati da eventi clinici presenti e trascorsi, e migliorare di conseguenza non solo i processi di prevenzione, diagnosi, cura e riabilitazione, ma anche quelli relativi alla ricerca scientifica in campo medico, biomedico ed epidemiologico, alla programmazione sanitaria, e al monitoraggio della qualità delle cure e dell’assistenza sanitaria.
Più recentemente (2019) la Commissione Europea ha diffuso una serie di raccomandazioni in conformità al Regolamento 2016/679, utili a indirizzare a livello nazionale lo sviluppo di un formato europeo standardizzato per lo scambio delle cartelle cliniche informatizzate (EHR), al fine di garantire, in maniera sicura, interoperabile e transfrontaliera, la trasmissione di dati sanitari elettronici.
Il vicepresidente del mercato unico digitale Andrus Ansip sul tema ha inoltre dichiarato:
“Le persone chiedono un accesso online sicuro e completo ai propri dati sanitari, ovunque si trovino. I professionisti sanitari hanno bisogno di cartelle cliniche affidabili per fornire un trattamento più informato e più rapido. I sistemi hanno bisogno di maggiori risorse per la migliore assistenza personalizzata. Insieme dobbiamo accelerare e sviluppare lo scambio sicuro di cartelle cliniche elettroniche in tutta l’UE: ciò migliorerà la vita dei cittadini e aiuterà gli innovatori a trovare la prossima generazione di soluzioni digitali e trattamenti medici.”
Lo scenario applicativo in Italia: luci e ombre
Osservando il contesto del nostro Paese risulta chiaro come questo processo di trasformazione si sia purtroppo realizzato solo marginalmente. Mentre la diagnostica per immagini e la raccolta di dati riferiti al paziente in occasione dei ricoveri sono di uso comune, gli altri aspetti destinati a completare il quadro e rendere veramente efficiente la digitalizzazione sono trascurati.
Alla base del problema vi è sicuramente una particolarità della legislazione italiana, ovvero la ripartizione delle competenze tra Stato/Regioni, in questo contesto mal definita. Manca infatti un quadro normativo unitario che possa guidare le strutture sanitarie pubbliche e private nel processo di dematerializzazione a norma delle cartelle cliniche cartacee e nella gestione digitalizzata a monte di tale documentazione. Ciò, inoltre, ha generato anche una notevole frammentazione delle scelte di carattere tecnologico adottate dai diversi sistemi sanitari locali.
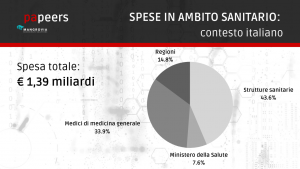
Una recente ricerca condotta dall’Osservatorio Innovazione Digitale in Sanità della School of Management del Politecnico di Milano mostra un consolidamento del trend di crescita della spesa per la sanità digitale, con un +7% nel 2019 dopo il +2% dell’anno precedente, raggiungendo un valore complessivo di € 1,39 miliardi. Sono le strutture sanitarie a sostenere la quota più rilevante della spesa, con investimenti pari a 970 milioni di euro (+9% rispetto al 2017), seguite dalle Regioni con 330 milioni di euro (+3%), dai medici di Medicina Generale con 75,5 milioni (+4%), e dal Ministero per la Salute con 16,9 milioni di euro (contro i 16,7 milioni nel 2017).
Di grande interesse è però soprattutto la varietà delle soluzioni di digitalizzazione adottate e la loro portata rispetto al bacino di utenza, che si amplia infatti dai soli addetti ai lavori andando a coinvolgere sempre più anche i pazienti e gli operatori esterni alle strutture sanitarie coinvolte nei processi di diagnosi e trattamento. Ad esempio, l’85% dei medici di base e l’81% degli specialisti utilizza la email per comunicare con i pazienti, mentre il 64% preferisce WhatsApp (57% degli specialisti) per la gestione degli appuntamenti oppure condividere documenti e dati clinici; la maggior parte delle aziende sanitarie è inoltre dotata di un supporto informatico diffuso, cioè esteso per oltre il 60% delle attività.
Rischi e svantaggi del contesto attuale.
Tra le diverse problematiche emerse, quella dell’interoperabilità dei diversi sistemi gestionali adottati o sviluppati dalle istituzioni regionali e dalle singole strutture sanitarie costituisce una delle più urgenti da affrontare. Nel contesto attuale risulta evidente che la sinergia di competenze diverse e la comunicazione sono la base per un sistema efficiente. Ad esempio, l’integrazione di ASL, Regioni, rete ospedaliera, medici di base, enti locali e terzo settore permetterebbe di avere un quadro completo sia della situazione del singolo che del territorio. I vantaggi in tal senso sarebbero molteplici: – storia clinica completa e accessibile ad ogni attore autorizzato – integrazione di competenze diverse per cure e trattamenti più accurati e puntuali – riduzione del carico di lavoro del personale sanitario – raccolta e analisi dei dati con fini di ricerca e studio di modelli predittivi
Alla luce della situazione attuale è dunque più che mai necessario un sistema di gestione dei dati condiviso e facilmente accessibile.
I vantaggi della blockchain nella gestione delle cartelle cliniche
Ad oggi per lo stesso paziente poliambulatori, studi medici, ospedali e singoli medici, ciascuno con il suo software gestionale, creano diversi file spesso scollegati tra loro e i dati sono quindi spesso incompleti e difficili da aggiornare. Al fine di affrontare tale problema, sono sempre più le tecnologie disponibili; tra queste una particolarmente adatta sembrerebbe essere il registro dei dati distribuito, ovvero la tanto chiacchierata blockchain.
La blockchain consentirebbe di certificare lo storico clinico completo dei pazienti, sia quello proveniente dalle strutture sanitarie che dalle App usate dai singoli cittadini per tenere sotto controllo pressione, frequenza cardiaca, assunzione di farmaci o altro. Grazie all’accesso alla storia clinica, condivisa con gli altri attori e inviolabile, i medici possono verificare, per esempio, quali farmaci sono stati prescritti, evitando così la somministrazione di farmaci incompatibili.
Inoltre, l’utilizzo di certificate authorities (eventualmente anche di stato ma solo per blockchain private) e le tecniche di crittografia che sono alla base dell’interazione con le più comuni blockchain, rendono l’accesso e soprattutto l’identità più che sicura.
Infine, la caratteristica principale della blockchain, quella di essere distribuita, la rende resiliente: si elimina il cosiddetto single point of failure grazie alla replica del registro sui diversi nodi.
Ulteriori aree di applicazione in ambito sanitario
Con l’applicazione della blockchain si prospettano quindi profonde e importanti innovazioni. L’integrazione di tale tecnologia permetterebbe il miglioramento di diversi aspetti:
– gestione ottimizzata dei dati dei pazienti e delle cartelle cliniche: come già evidenziato, la condivisione sicura e inviolabile delle CCE migliorerebbe il servizio, riducendo i costi e i rischi derivanti da incidenti tecnici, errori umani o falsificazioni intenzionali.
– resilienza del sistema. I dati salvati in blockchain non rischiano di andare perduti a causa di un crash di una macchina.
– processi di trattamento e telemedicina: la creazione di un ecosistema altamente comunicante consentirebbe diagnosi più rapide e piani di assistenza personalizzati.
– gestione delle catene di approvvigionamento dei farmaci: la blockchain rappresenta un potente strumento per la gestione della supply chain sia per contrastare la contraffazione, sia nel monitoraggio post-vendita di farmaci e dispositivi.
– polizze assicurative: l’accesso a dati provenienti da fonti diverse prima di autorizzare la copertura di spese mediche ridurrebbe la possibilità di frodi assicurative.
Conclusioni
I mezzi a disposizione sono molteplici e ormai alla portata di qualsiasi attore coinvolto nell’ecosistema sanitario. Al fine di implementare le misure citate, occorre però oggi sollecitare la consapevolezza e la partecipazione della comunità, nei diversi contesti di vita e di lavoro. Senza la collaborazione e concreti investimenti di tempo e risorse in tal senso, l’opera di tanti professionisti impegnati nella prevenzione e promozione della salute rischia di fallire.
Il disegno della macroarchitettura che deve fungere da trama su cui si poggia tutto il sistema che va costruito deve essere unica, resiliente e soprattutto sicura.
Raccontaci la tua esperienza e aiutaci a sostenere lo sviluppo del settore sanitario compilando un breve questionario. Compila il questionario





 MIGLIORI GIOCHI
MIGLIORI GIOCHI MIGLIORI PROGRAMMI
MIGLIORI PROGRAMMI NERD PER CASO
NERD PER CASO GUEST POST ITALIA
GUEST POST ITALIA